Urinarna infekcija
Urinarna infekcija ili infekcija mokraćnog sustava (IMS) bakterijska je infekcija koja zahvaća dio mokraćnih puteva. Ako zahvati donji dio mokraćnih puteva naziva se jednostavno cistitis (upala mjehura), a ako zahvati gornji mokraćni sustav radi se o pijelonefritisu (upali bubrega). Simptomi upale donjeg dijela mokraćnog sustava uključuju bolno mokrenje i/ili često mokrenje ili nagon za mokrenjem (ili oboje), dok su simptomi pijelonefritisa vrućica, bolovi u slabinama ili leđima i povremena jaka bol u trbuhu, uz simptome koji se pojavljuju pri upali donjeg dijela mokraćnog sustava. U starijih i vrlo mladih osoba simptomi mogu biti nejasni ili nespecifični. Glavni uzročnik obje upale je Escherichia coli, no u rijetkim slučajevima uzrok mogu biti i druge bakterije, virusi ili gljivice.
| Urinarna infekcija | |
|---|---|
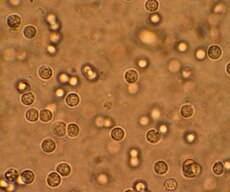 | |
| Bijele krvne stanice u urinu osobe s infekcijom mokraćnog sustava pod mikroskopom. | |
| Specijalnost | urologija |
| Klasifikacija i eksterni resursi | |
| ICD-10 | N39.0 Upala mokraćnog mjehura (cistitis), N39.0 Infekcija urinarnoga trakta, lokacija neoznačena |
| ICD-9 | 599.0 |
| DiseasesDB | 13657 |
| MedlinePlus | 000521 |
| eMedicine | emerg/625 emerg/626 |
| MeSH | D014552 |
Infekcije mokraćnog sustava češće se javljaju u žena nego u muškaraca, i gotovo polovica žena u nekom trenutku svog života najmanje jednom obole od ove bolesti. Recidivi su vrlo česti. Čimbenici rizika uključuju žensku anatomiju, seksualne odnose i obiteljsku povijest bolesti. Pijelonefritis, ako do njega dođe, obično slijedi nakon upale mjehura, ali može biti i posljedica infekcija koje se prenose krvlju. Dijagnoza u mladih zdravih žena može se postaviti i samo na temelju simptoma. U slučajevima s nejasnim simptomima dijagnosticiranje može biti otežano, jer bakterije mogu biti prisutne i bez upale. U kompliciranim slučajevima ili ako je liječenje neuspješno može biti korisna urinokultura. U osoba s čestim infekcijama kao preventivna mjera može se primijeniti niska doza antibiotika.
U nekompliciranim slučajevima upale mokraćnog sustava lako se liječe kratkom terapijom antibiotika, iako je sve učestalija otpornost na mnoge antibiotike koji se koriste u liječenju ove bolesti. U kompliciranim slučajevima može biti potrebna duža ili intravenska terapija antibioticima, a ako se simptomi ne ublaže u roku od dva ili tri dana nužne su dodatne dijagnostičke pretrage. U žena su upale mokraćnog sustava najčešći oblik bakterijske infekcije i godišnje 10% žena oboli od infekcija urinarnog trakta.
Znakovi i simptomi uredi
Infekcija donjeg dijela mokraćnog sustava naziva se i upalom mjehura. Najčešći simptomi koji upućuju na upalu su pečenje pri mokrenju i učestalo mokrenje (ili potreba za mokrenjem), ako nema vaginalnog iscjetka i značajne boli.[1] Ovi simptomi mogu varirati od blagih do teških,[2] a u inače zdravih žena traju u prosjeku šest dana.[3] Moguća je pojava određene boli iznad stidne kosti ili u križima. Oboljeli od infekcije gornjeg mokraćnog sustava ili pijelonefritisa mogu osjećati bol u donjem dijelu leđa i povremeno u trbuhu, imati vrućicu ili mučninu i povraćanje, uz tipične simptome infekcije donjeg mokraćnog sustava.[2] U rijetkim slučajevima urin može biti krvav[4] ili se može pojaviti pijurija (gnoj u mokraći).[5]
U djece uredi
U mlađe djece jedini simptom infekcije mokraćnog sustava (IMS) može biti i samo vrućica. Zbog izostanka očitijih simptoma, kad ženska djeca mlađa od dvije ili neobrezana muška djeca mlađa od godinu dana imaju povišenu temperaturu, mnoge medicinske udruge preporučuju urinokulturu. Dojenčad može biti slabog apetita, povraćati, spavati više nego obično ili pokazivati znakove žutice. U starije djece može se vratiti urinarna inkontinencija (gubitak kontrole nad mjehurom).[6]
U starijih osoba uredi
Simptomi mokraćnog sustava često izostaju u starijih osoba.[7] Bolest se može nejasno manifestirati, uz inkontinenciju, promjene u razini svijesti ili umor kao jedinim simptomima.[2] Nasuprot tome neke se osobe javljaju liječniku sa sepsom, infekcijom krvi, kao prvim simptomima.[4] Činjenica da mnoge starije osobe pate od već postojeće inkontinencije ili demencije može zakomplicirati postavljanje dijagnoze.[7]
Uzrok uredi
E. coli uzrok je 80-85% infekcija mokraćnog sustava, pri čemu je Staphylococcus saprophyticus uzročnik u 5-10% slučajeva.[1] Rijetko su uzrok virusne ili gljivične infekcije.[8] Ostali bakterijski uzroci mogu biti:Klebsiella, Proteus, Pseudomonas i Enterobacter. Oni su rijetki i obično su povezani s malformacijama mokraćnog sustava ili urinarnom kateterizacijom.[4] Infekcija mokraćnog sustava uzrokovana bakterijom Staphylococcus aureus obično nastaje kao posljedica infekcija koje se prenose krvlju.[2]
Spolni odnosi uredi
U mladih seksualno aktivnih žena seksualna aktivnost uzrok je 75-90% infekcija mjehura, pri čemu je rizik od infekcije povezan s učestalošću snošaja.[1] Ovaj fenomen čestih IMS-a tijekom ranog razdoblja braka naziva se "cistitisom medenog mjeseca". U žena u postmenopauzi seksualna aktivnost ne utječe na rizik obolijevanja od IMS-a. Korištenje spermicida povećava rizik od IMS-a neovisno o učestalosti seksualnih odnosa.[1] Žene su sklonije IMS-u od muškaraca jer je u žena mokraćna cijev puno kraća i bliže anusu.[9] Kako u žena razina estrogena opada s menopauzom, rizik od infekcija mokraćnog sustava povećava se zbog gubitka zaštitne vaginalne flore.[9]
Urinarni kateteri uredi
Urinarna kateterizacija povećava rizik od infekcija mokraćnog sustava. Rizik od bakterijurije (bakterija u urinu) je između tri do šest posto dnevno, i profilaktički antibiotici nisu učinkoviti u smanjenju simptomatskih infekcija.[9] Rizik od povezane infekcije može se smanjiti kateterizacijom samo onda kad je to potrebno, korištenjem sterilne tehnike uvođenja i održavanjem nesmetanog zatvorenog drenažnog sustava.[10][11][12]
Ostali uredi
U obiteljima može postojati predispozicija za infekcije mjehura. Ostali čimbenici rizika uključuju dijabetes,[1] činjenicu je li osoba neobrezana i ima li povećanu prostatu.[2] Komplicirajući čimbenici prilično su nedefinirani i uključuju predisponirajuće anatomske, funkcionalne, ili metaboličke abnormalnosti. Kompliciranu IMS teže je liječiti i obično zahtijeva agresivniju procjenu, liječenje i kontrolu.[13] U djece su IMS povezane s vezikoureteralnim refluksom (abnormalno povratno kretanje mokraće iz mokraćnog mjehura u mokraćovode ili bubrege) i zatvorom stolice.[6]
Osobe s ozljedom kralježnične moždine pod povećanim su rizikom od infekcije mokraćnog sustava, djelomično zbog kronične uporabe katetera, a dijelom i zbog disfunkcije pražnjenja.[14] Ova infekcija najčešći je uzrok zaraze u ovoj populaciji, kao i najčešći uzrok hospitalizacije.[14] Osim toga, primjena soka od brusnice ili dodataka prehrani na bazi brusnica čini se nedjelotvornom u prevenciji i liječenju u ovoj populaciji.[15]
Patogeneza uredi
Bakterije koje uzrokuju infekcije mokraćnog sustava u pravilu ulaze u mjehur kroz mokraćnu cijev. Međutim, do infekcije može doći i putem krvi ili limfe. Vjeruje se da se bakterije obično prenose u mokraćnu cijev iz crijeva, pri čemu je rizik u žena veći zbog njihove anatomije. Nakon što prodru u mjehur, E. coli se prihvaćaju za stjenku mokraćnog mjehura i stvaraju biofilm koji se opire imunosnom odgovoru tijela.[4]
Prevencija uredi
Za veliki broj čimbenika nije potvrđeno da bi utjecali na učestalost IMS-a, uključivši uporabu kontracepcijskih tableta ili prezervativa, mokrenje odmah nakon snošaja, vrstu donjeg rublja koje se koristi, metode osobne higijene koje se koriste nakon mokrenja ili defekacije, ili da li se osoba obično kupa ili tušira.[1] Sličan nedostatak dokaza postoji i u vezi s učinkom zadržavanja urina, korištenja higijenskih tampona ili ispiranja.[9]
Osobama s čestim infekcijama mokraćnog sustava koje koriste spermicide ili dijafragme kao metodu kontracepcije savjetuje se korištenje alternativnih metoda.[4] Brusnica (sok ili kapsule) može smanjiti učestalost u osoba s čestim infekcijama,[16][17] ali dugoročni je problem tolerancija [16] jer se u više od 30% osoba javljaju smetnje probavnog sustava.[18] Uzimanje dva puta dnevno vjerojatno je učinkovitije od uzimanja jednom dnevno.[19] Sa stanjem 2011. godine, za intravaginalne probiotike nužna su daljnja ispitivanja kako bi se utvrdilo jesu li korisni.[4] Korištenje prezervativa bez spermicida ili upotreba kontracepcijskih tableta ne povećavaju rizik od nekomplicirane infekcije urinarnog trakta.[20]
Lijekovi uredi
Za osobe s ponavljajućim infekcijama djelotvorna je produljena terapija svakodnevnim uzimanjem antibiotika.[1] Lijekovi koji se često koriste uključuju nitrofurantoin i trimetoprim/sulfametoksazol.[4]Metenamin je još jedna tvar koja se često koristi za tu svrhu, jer u mjehuru u kojem je kiselost niska proizvodi formaldehid koji ima baktericidno djelovanje i na koji se ne stvara otpornost.[21] U slučajevima gdje su infekcije vezane uz snošaj, može biti korisno uzimanje antibiotika poslije snošaja.[4] Utvrđeno je da u žena u postmenopauzi topički vaginalni estrogeni smanjuju učestalost recidiva. Za razliku od topičkih krema, primjena vaginalnog estrogena iz vagitorija nije tako korisna kao niska doza antibiotika.[22] Sa stanjem 2011. godine, radi se na razvoju većeg broja cjepiva.[4]
U djece uredi
Nema kvalitetnih dokaza da profilaktički antibiotici smanjuju infekcije mokraćnog sustava u djece.[23] Međutim, opetovane IMS rijetko su uzrok daljnjih problema s bubrezima ako prethodno ne postoje bubrežne anomalije, te pridonose bubrežnoj insuficijenciji u odraslih s manje od jedne trećine posto (0,33%).[24]
Dijagnoza uredi
U jednostavnim slučajevima dijagnoza se može postaviti i ordinirati terapija samo na temelju simptoma, bez daljnje laboratorijske potvrde. U kompliciranim ili upitnim slučajevima može biti korisno potvrditi dijagnozu putem laboratorijske analize urina, pretragom na prisutnost nitrita, bijelih krvnih stanica (leukocita), ili leukocitne esteraze u mokraći. Drugom pretragom, mikroskopijom urina, ispituje se prisutnost crvenih krvnih stanica, bijelih krvnih stanica ili bakterija. Mokraćna kultura smatra se pozitivnom ako je bakterijska kolonija veća ili jednaka 103 jedinica koje tvore kolonije (eng. Colony Forming Unit-CFU) tipičnog organizma mokraćnog sustava po mililitru. Pomoću ovih kultura može se također ispitati osjetljivost na antibiotike (antibiogram), što ih čini korisnima pri odabiru liječenja antibioticima. Ipak, žene s negativnom kulturom još uvijek mogu poboljšati stanje antibiotskom terapijom.[1] Kako simptomi mogu biti nejasni i kako ne postoje pouzdani testovi za infekcije mokraćnog sustava, dijagnosticiranje može biti teško u starijih osoba.[7]
Podjela uredi
Infekcija mokraćnog sustava može obuhvatiti samo donji mokraćni sustav, u kojem se slučaju naziva upalom mjehura ili cistitisom. U slučaju infekcije gornjeg mokraćnog sustava govorimo o pijelonefritisu. Ako urin sadrži značajni broj bakterija ali nema simptoma, stanje je poznato kao asimptomatska bakterijurija.[2] U slučajevima kada infekcija mokraćnog sustava zahvati gornji trakt, a osoba ima šećernu bolest, trudna je ili je muškarac, ili je imunokompromitirana, smatra se da je infekcija komplicirana.[3][4] Inače, ako se radi o ženi koja je zdrava i u fazi premenopauze smatra se da je infekcija jednostavna.[3] Ako je u djece infekcija mokraćnog sustava povezana s vrućicom smatra se da se radi o infekciji gornjeg mokraćnog sustava.[6]
U djece uredi
Za postavljanje dijagnoze infekcije mokraćnog sustava u djece potrebna je pozitivna urinokultura. Kontaminacija često predstavlja izazov, ovisno o načinu prikupljanja uzorka, te se kao granična vrijednost računa 105 CFU/ml za uzorak "čistog" srednjeg mlaza, 104 CFU/ml za uzorke dobivene kateterom i 102 CFU/ml za suprapubični aspirat (uzorak izvučen iglom izravno iz mjehura). Svjetska zdravstvena organizacija savjetuje izbjegavanje „vrećica za urin" za prikupljanje uzoraka zbog visoke stope onečišćenja u kulturi, a kateterizacija je poželjna u djece neodviknute od pelena. Neki, poput Američke akademije za pedijatriju preporučuju ultrazvuk bubrega i cistouretrogram mokrenja (promatranje mokraćovoda i mokraćnog mjehura rendgenskim zrakama u stvarnom vremenu dok osoba urinira) za svu djecu ispod dvije godine starosti koja su imala infekciju mokraćnog sustava. -> No, budući da ne postoji učinkovito liječenje ako se utvrdi problem, drugi, poput Nacionalnog instituta za kliničku izvrsnost, za one ispod šest mjeseci starosti ili koji imaju neobične nalaze preporučuju samo rutinsko snimanje.[6]
Diferencijalna dijagnoza uredi
U žena s cervicitisom (upalom grlića maternice) ili vaginitisom (upalom rodnice) i kod mladih muškaraca sa simptomima IMS-a uzrok može biti infekcija bakterijama Chlamydia trachomatis ili Neisseria gonorrheae.[2][25] Vaginitis može biti uzrokovan i vulvovaginalnom kandidozom gljivičnom infekcijom izazvanom Candidom albicans.[26] U osoba koje su doživjele opetovane epizode simptoma IMS-a, a urinokulture su i nadalje negativne i nema poboljšanja nakon antibiotske terapije može se pomisliti na intersticijalni cistitis (sindrom bolnog mjehura).[27] U diferencijalnoj dijagnozi može se uzeti u obzir i prostatitis (upala prostate).[28]
Liječenje uredi
Temelj liječenja infekcija mokraćnih puteva su antibiotici. Katkad se uz antibiotike tijekom prvih nekoliko dana propisuje fenazopiridin kako bi se ublažio osjećaj pečenja i urgentnosti koji ponekad prati upalu mjehura.[29] Međutim, to se ne preporučuje kao rutinska mjera zbog pitanja sigurnosti njegove uporabe, posebno povećane opasnosti od methemoglobinemije (povišene razine methemoglobina u krvi).[30] Za vrućicu može se koristiti acetaminofen (paracetamol).[31]
Nekomplicirane infekcije uredi
Nekomplicirane infekcije mogu se dijagnosticirati i liječiti na temelju prepoznavanja samiho simptoma.[1] Oralni antibiotici kao što su trimetoprim/sulfametoksazol (TMP/SMX), cefalosporini, nitrofurantoin, ili fluorokinolon bitno skraćuju vrijeme oporavka, pri čemu su svi jednako učinkoviti.[32] Obično je dovoljno trodnevno liječenje trimetoprimom, s TMP/SMX ili fluorokinolonom, dok nitrofurantoin zahtijeva 5–7 dana.[1][33] Uz liječenje simptomi bi se trebali poboljšati u roku od 36 sati.[3] Oko 50% oboljelih oporavit će se bez liječenja u roku od nekoliko dana ili tjedana.[1] Američko društvo za zarazne bolesti ne preporučuje fluorokinolone kao lijek prvog izbora zbog zabrinutosti oko razvijanja otpornosti na ovu grupu lijekova.[33] Unatoč ovom oprezu, zbog njihove široke primjene došlo je do određenog stupnja rezistencije na sve navedene lijekove.[1] U nekim zemljama smatra se da je sam trimetoprim ekvivalentan s TMP/SMX.[33] Kod jednostavnih IMS-a djeca često reagiraju na trodnevno liječenje antibioticima.[34]
Pijelonefritis uredi
Pijelonefritis se tretira agresivnije od jednostavne infekcije mokraćnog mjehura primjenom ili dužom terapijom oralnim antibioticima ili intravenskim antibioticima.[35] U područjima u kojima je stopa rezistencije ispod 10% obično se primjenjuje sedmodnevna oralna terapija fluorokinolonom ciprofloksacin. Ako su lokalne stope rezistencije iznad 10%, često se propisuje doza intravenskog ceftriaksona. U osoba s težim simptomima može biti potrebna hospitalizacija radi kontinuiranog primanja antibiotika.[35] Ako se simptomi ne poboljšaju nakon dva ili tri dana liječenja može se razmišljati o komplikacijama kao što je urinarna opstrukcija izazvana bubrežnim kamencem.[2][35]
Epidemiologija uredi
Infekcije mokraćnog sustava najčešće su bakterijske infekcije u žena.[3] Javljaju se najčešće u dobi između 16 i 35 godina, s tim da 10% žena obolijeva od infekcija godišnje, a 60% ih ima infekciju u nekom trenutku svog života.[1][4] Recidivi su česti, te gotovo polovica ljudi ponovno dobije infekciju u roku od godine dana. Infekcije mokraćnog sustava javljaju se u žena četiri puta češće nego u muškaraca.[4] Pijelonefritis se javlja 20-30 puta rjeđe, od infekcija donjih mokračnih puteva.[1] Ove su infekcije najčešći uzrok bolničkih infekcija, u kojima sudjeluju s otprilike 40%.[36] Količina asimptomatskih bakterija u urinu povećava se sa starenjem, s dva do sedam posto u žena plodne dobi do čak 50% u starijih žena smještenih u domovima za skrb.[9] Stope asimptomatskih bakterija u urinu kod muškaraca iznad 75 godina starosti iznose od 7-10%.[7]
Infekcije mokraćnog sustava mogu zahvatiti 10% populacije u djetinjstvu.[4] Među djecom infekcije mokraćnog sustava najčešće su u neobrezanih dječaka mlađih od tri mjeseca starosti, a slijede ih djevojčice mlađe od godinu dana.[6] Procjene učestalosti među djecom međutim jako variraju. U skupini djece s vrućicom, u rasponu dobi od rođenja do dvije godine, u dva do 20% djece dijagnosticirana je IMS.[6]
Društvo i kultura uredi
U Sjedinjenim Američkim Državama infekcije urinarnog sustava povod su za gotovo sedam milijuna odlazaka u liječničke ordinacije primarne zdravstvene zaštite, milijun prijema u službama hitne pomoći i sto tisuća hospitalizacija svake godine.[4] Trošak tih infekcija u smislu izgubljenog radnog vremena i financijskih troškova zdravstvene zaštite je značajan. Izravni troškovi liječenja u Sjedinjenim Američkim Državama procjenjuju se na 1,6nbsp;milijardi USD godišnje.[36]
Povijest uredi
Infekcije mokraćnog sustava spominju se od davnina, a prvi dokumentirani opis u Ebersovom papirusu potječe iz 1550. pr. Kr.[37] Egipćani infekciju opisuju kao "isijavanje topline iz mjehura".[38] Učinkovitog liječenja nije bilo sve do otkrića i dostupnosti antibiotika 1930-ih godina; prije toga savjetovalo se liječenje biljem, puštanje krvi i odmaranje.[37]
U trudnoći uredi
Infekcije mokraćnog sustava veći su razlog za zabrinutost u trudnoći, zbog povećane opasnosti od infekcije bubrega. Tijekom trudnoće visoke razine progesterona povećavaju rizik od smanjenja mišićnog tonusa mokraćovoda i mjehura, što dovodi do veće vjerojatnosti refluksa, pri čemu se urin vraća natrag prema mokraćovodima i prema bubrezima. Dok trudnice inače nemaju povećan rizik od asimptomatske bakterijurije, ako je bakterijurija već prisutna rizik od infekcije bubrega iznosi 25-40 %.[9] /> Stoga se, ako pretraga urina pokazuje znakove infekcije, preporučuje liječenje čak i u odsutnosti simptoma. Obično se propisuju cefaleksin ili nitrofurantoin jer se oni općenito smatraju sigurnima u trudnoći.[39] Infekcija bubrega tijekom trudnoće može dovesti do preranog poroda ili preeklampsije (stanje visokog krvnog tlaka i disfunkcije bubrega tijekom trudnoće što može rezultirati konvulzijama).[9]
Literatura uredi
- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 1,10 1,11 1,12 1,13 Nicolle LE (2008). „Uncomplicated urinary tract infection in adults including uncomplicated pyelonephritis”. Urol Clin North Am svezak 35 (broj 1): str. 1.–12., v. DOI:10.1016/j.ucl.2007.09.004. PMID 18061019.
- ↑ 2,0 2,1 2,2 2,3 2,4 2,5 2,6 2,7 Lane, DR; Takhar, SS (2011). „Diagnosis and management of urinary tract infection and pyelonephritis.”. Emergency medicine clinics of North America svezak 29 (broj 3): str. 539.–552.. DOI:10.1016/j.emc.2011.04.001. PMID 21782073.
- ↑ 3,0 3,1 3,2 3,3 3,4 Colgan, R; Williams, M (2011-10-01). „Diagnosis and treatment of acute uncomplicated cystitis.”. American family physician svezak 84 (broj 7): str. 771.–776.. PMID 22010614.
- ↑ 4,00 4,01 4,02 4,03 4,04 4,05 4,06 4,07 4,08 4,09 4,10 4,11 4,12 4,13 Salvatore, S; Salvatore, S, Cattoni, E, Siesto, G, Serati, M, Sorice, P, Torella, M (2011). „Urinary tract infections in women.”. European journal of obstetrics, gynecology, and reproductive biology svezak 156 (broj 2): str. 131.–136.. DOI:10.1016/j.ejogrb.2011.01.028. PMID 21349630.
- ↑ Arellano, Ronald S.. Non-vascular interventional radiology of the abdomen. New York: izdavač: Springer. str. str. 67.. ISBN 978-1-4419-7731-1.
- ↑ 6,0 6,1 6,2 6,3 6,4 6,5 Bhat, RG; Katy, TA, Place, FC (2011). „Pediatric urinary tract infections.”. Emergency medicine clinics of North America svezak 29 (broj 3): str. 637.–653.. DOI:10.1016/j.emc.2011.04.004. PMID 21782079.
- ↑ 7,0 7,1 7,2 7,3 Woodford, HJ; George, J (2011). „Diagnosis and management of urinary infections in older people.”. Clinical medicine (London, England) svezak 11 (broj 1): str.80.–83.. PMID 21404794.
- ↑ Amdekar, S; Singh, V, Singh, DD (2011). „Probiotic therapy: immunomodulating approach toward urinary tract infection.”. Current microbiology svezak 63 (broj 5): str. 484.–490.. DOI:10.1007/s00284-011-0006-2. PMID 21901556.
- ↑ 9,0 9,1 9,2 9,3 9,4 9,5 9,6 Dielubanza, EJ; Schaeffer, AJ (2011). „Urinary tract infections in women.”. The Medical clinics of North America svezak 95 (broj 1): str. 27.–41.. DOI:10.1016/j.mcna.2010.08.023. PMID 21095409.
- ↑ Nicolle LE (2001). „The chronic indwelling catheter and urinary infection in long-term-care facility residents”. Infect Control Hosp Epidemiol svezak 22 (broj 5): str. 316.–321.. DOI:10.1086/501908. PMID 11428445.
- ↑ Phipps S, Lim YN, McClinton S, Barry C, Rane A, N'Dow J (2006). Phipps, Simon. ur. „Cochrane Database of Systematic Reviews. Short term urinary catheter policies following urogenital surgery in adults”. Cochrane Database Syst Rev (broj 2): CD004374.. DOI:10.1002/14651858.CD004374.pub2. PMID 16625600.
- ↑ Gould CV, Umscheid CA, Agarwal RK, Kuntz G, Pegues DA (2010). „Guideline for prevention of catheter-associated urinary tract infections 2009”. Infect Control Hosp Epidemiol svezak 31 (broj 4): 319.–326.. DOI:10.1086/651091. PMID 20156062.
- ↑ Infectious Disease, Chapter Seven, Urinary Tract Infections from Infectious Disease Section of Microbiology and Immunology On-line. By Charles Bryan MD. University of South Carolina. This page last changed on Wednesday, April 27, 2011
- ↑ 14,0 14,1 Eves, FJ; Rivera, N (2010). „Prevention of urinary tract infections in persons with spinal cord injury in home health care.”. Home healthcare nurse svezak 28 (broj 4): str. 230.–241.. DOI:10.1097/NHH.0b013e3181dc1bcb. PMID 20520263.
- ↑ Opperman, EA (2010). „Cranberry is not effective for the prevention or treatment of urinary tract infections in individuals with spinal cord injury.”. Spinal cord svezak 48 (broj 6): str. 451.–456.. DOI:10.1038/sc.2009.159. PMID 19935757.
- ↑ 16,0 16,1 Jepson RG, Craig JC (2008). Jepson, Ruth G. ur. „Cochrane Database of Systematic Reviews. Cranberries for preventing urinary tract infections”. Cochrane Database Syst Rev (broj 1): CD001321.. DOI:10.1002/14651858.CD001321.pub4. PMID 18253990.
- ↑ Wang CH, Fang CC, Chen NC et al (2012). „Cranberry-containing products for prevention of urinary tract infections in susceptible populations”. Arch Intern Med svezak 172 (broj 13): str. 988.–996.. DOI:10.1001/archinternmed.2012.3004.
- ↑ Rossi, R; Porta, S, Canovi, B (2010). „Overview on cranberry and urinary tract infections in females.”. Journal of Clinical Gastroenterology svezak 44 dodatak 1: str. S61.-S62.. DOI:10.1097/MCG.0b013e3181d2dc8e. PMID 20495471.
- ↑ Wang, CH; Fang, CC; Chen, NC; Liu, SS; Yu, PH; Wu, TY; Chen, WT; Lee, CC; Chen, SC (2012-06-09). „Cranberry-containing products for prevention of urinary tract infections in susceptible populations: a systematic review and meta-analysis of randomized controlled trials.”. Archives of Internal Medicine svezak 172 (broj 13): str. 988.–996.. PMID 22777630.
- ↑ Engleberg, N C; DiRita, V; Dermody, T S (2007) „63” Schaechter's Mechanism of Microbial Disease (izdanje 4. izd.) Baltimore: Lippincott Williams & Wilkins 618 ISBN 978-0-7817-5342-5
- ↑ Cubeddu, Richard Finkel, Michelle A. Clark, Luigi X. (2009). Pharmacology (4. izdanje izd.). Philadelphia: Lippincott Williams & Wilkins. str. str. 397.. ISBN 9780781771559.
- ↑ Perrotta, C; Aznar, M, Mejia, R, Albert, X, Ng, CW (2008-04-16). „Oestrogens for preventing recurrent urinary tract infection in postmenopausal women.”. Cochrane database of systematic reviews (Online) (broj 2): str. CD005131. DOI:10.1002/14651858.CD005131.pub2. PMID 18425910.
- ↑ Dai, B; Liu, Y; Jia, J; Mei, C (2010). „Long-term antibiotics for the prevention of recurrent urinary tract infection in children: a systematic review and meta-analysis”. Archives of Disease in Childhood svezak 95 (broj 7): str. 499.–508.. DOI:10.1136/adc.2009.173112. PMID 20457696.
- ↑ Salo, J; Ikäheimo, R, Tapiainen, T, Uhari, M (2011). „Childhood urinary tract infections as a cause of chronic kidney disease.”. Pediatrics svezak 128 (broj 5): str. 840.–847.. DOI:10.1542/peds.2010-3520. PMID 21987701.
- ↑ Raynor, MC; Carson CC, 3rd (2011). „Urinary infections in men.”. The Medical clinics of North America svezak 95 (broj 1): str. 43.–54.. DOI:10.1016/j.mcna.2010.08.015. PMID 21095410.
- ↑ Leung, David Hui ; edited by Alexander; Padwal, Raj. Approach to internal medicine : a resource book for clinical practice (3. izdanje izd.). New York: Springer. str. str. 244. ISBN 978-1-4419-6504-2.
- ↑ Kursh, edited by Elroy D.; Ulchaker, James C. (2000). Office urology. Totowa, N.J.: Humana Press. str. str. 131.. ISBN 978-0-89603-789-2.
- ↑ Walls, authors, Nathan W. Mick, Jessica Radin Peters, Daniel Egan ; editor, Eric S. Nadel ; advisor, Ron (2006). Blueprints emergency medicine (2. izdanje izd.). Baltimore, Md.: Lippincott Williams & Wilkins. str. str. 152. ISBN 978-1-4051-0461-6.
- ↑ Gaines, KK (2004). „Phenazopyridine hydrochloride: the use and abuse of an old standby for UTI.”. Urologic nursing svezak 24 (broj 3): str. 207.–209.. PMID 15311491.
- ↑ Aronson, edited by Jeffrey K. (2008). Meyler's side effects of analgesics and anti-inflammatory drugs. Amsterdam: Elsevier Science. str. str. 219.. ISBN 978-0-444-53273-2.
- ↑ Glass, [edited by] Jill C. Cash, Cheryl A. (2010). Family practice guidelines (2. izdanje izd.). New York: Springer. str. str. 271. ISBN 978-0-8261-1812-7.
- ↑ Zalmanovici Trestioreanu A, Green H, Paul M, Yaphe J, Leibovici L (2010). Zalmanovici Trestioreanu, Anca. ur. „Cochrane Database of Systematic Reviews. Antimicrobial agents for treating uncomplicated urinary tract infection in women”. Cochrane Database Syst Rev svezak 10 (broj 10): str. CD007182.. DOI:10.1002/14651858.CD007182.pub2. PMID 20927755.
- ↑ 33,0 33,1 33,2 Gupta, K; Hooton, TM, Naber, KG, Wullt, B, Colgan, R, Miller, LG, Moran, GJ, Nicolle, LE, Raz, R, Schaeffer, AJ, Soper, DE, Infectious Diseases Society of, America, European Society for Microbiology and Infectious, Diseases (2011-03-01). „International clinical practice guidelines for the treatment of acute uncomplicated cystitis and pyelonephritis in women: A 2010 update by the Infectious Diseases Society of America and the European Society for Microbiology and Infectious Diseases.”. Clinical infectious diseases : an official publication of the Infectious Diseases Society of America svezak 52 (broj 5): str. 103.-120.. DOI:10.1093/cid/ciq257. PMID 21292654.
- ↑ „BestBets: Is a short course of antibiotics better than a long course in the treatment of UTI in children”.
- ↑ 35,0 35,1 35,2 Colgan, R; Williams, M, Johnson, JR (2011-09-01). „Diagnosis and treatment of acute pyelonephritis in women.”. American family physician svezak 84 (broj 5): str. 519.-526.. PMID 21888302.
- ↑ 36,0 36,1 Brunner & Suddarth's textbook of medical-surgical nursing. (12. izdanje izd.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. 2010. str. str. 1359. ISBN 978-0-7817-8589-1.
- ↑ 37,0 37,1 Al-Achi, Antoine (2008). An introduction to botanical medicines : history, science, uses, and dangers. Westport, Conn.: Praeger Publishers. str. 126.. ISBN 978-0-313-35009-2.
- ↑ Wilson...], [general ed.: Graham (1990). Topley and Wilson's Principles of bacteriology, virology and immunity : in 4 volumes (8. izdanje izd.). London: Arnold. str. str. 198. ISBN 0-7131-4591-9.
- ↑ Guinto VT, De Guia B, Festin MR, Dowswell T (2010). Guinto, Valerie T. ur. „Cochrane Database of Systematic Reviews. Different antibiotic regimens for treating asymptomatic bacteriuria in pregnancy”. Cochrane Database Syst Rev (svezak 9): str. CD007855.. DOI:10.1002/14651858.CD007855.pub2. PMID 20824868.